La carotide interne est une artère située dans le cou (Figure 1). Elle monte vers le cerveau pour apporter l’oxygène nécessaire à son bon fonctionnement. Elle mesure en moyenne 4 mm de diamètre. Cette artère peut s’obstruer par des dépôts athéromateux (dépôts de graisse) dans la paroi de l’artère ce qui entraîne une sténose (réduction de calibre) (Figure 2).
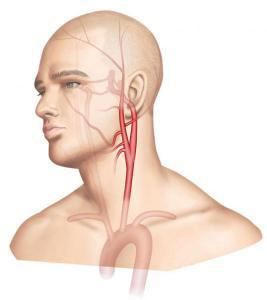
Figure 1 : Anatomie de la carotide
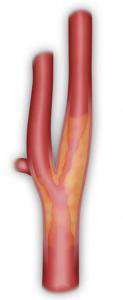
Figure 2 : Sténose Carotidienne
Qu’est ce qu’un accident vasculaire cérébral ischémique ?
Un accident vasculaire cérébral ischémique (AVC) est la conséquence du manque d’apport d’oxygène dans une partie du cerveau. Il peut être, parmi de nombreuses causes, la conséquence d’une thrombose (occlusion) de la carotide interne ou d’une embolie (migration d’un caillot ou d’un débris de dépôt graisseux) cérébrale à partir d’une sténose carotidienne. Dans les deux cas une partie du cerveau est moins irriguée. Il y aura alors un déficit neurologique (paralysie) plus ou moins important correspondant au territoire cérébral atteint. Le déficit peut concerner tout l’hémicorps (hémiplégie) ou une partie du corps (membre supérieur ou membre inférieur) et parfois s’associer à une paralysie faciale et/ou à des troubles du langage. Le déficit neurologique est du côté opposé à la lésion artérielle (déficit de l’hémicorps droit pour une sténose carotidienne gauche et inversement). L’AVC peut être transitoire (accident ischémique transitoire) si la récupération se fait en moins de quelques heures. Dans le cas contraire on dit que l’AVC est constitué. La récupération se fait alors de façon plus ou moins complète sur plusieurs semaines. Parfois les séquelles sont importantes et définitives.
Dans certains cas, l’atteinte concerne la vision par occlusion de l’artère centrale de la rétine, entraînant une perte de la vision transitoire ou définitive. Dans ce cas l’oeil atteint est du même côté que la lésion carotidienne. En France, l’incidence annuelle des AVC (nombre de nouveaux cas par an) est de 2/1000 habitants (tous âges confondus) avec 15 à 20% de décès dans le premier mois et 75% de patients survivants avec des séquelles. La prévalence (fréquence de la maladie dans la population) est de 5/1000 habitants (tous âges confondus). L’âge moyen de survenue d’un AVC est de 71 ans chez l’homme et 76 ans chez la femme et 25% des victimes d’AVC ont moins de 65 ans. Parmi ces AVC, 25% sont en rapport avec des lésions athéromateuses carotidienne.
D’où vient cette maladie et quelle population atteint-elle ?
La sténose carotidienne est favorisée par les facteurs de risque cardio-vasculaires : tabac, alcool, excès de cholestérol, hypertension artérielle et diabète. Ces facteurs de risque favorisent les dépôts athéromateux dans la paroi des artères et particulièrement dans la carotide interne au niveau du cou. Ces dépôts athéromateux constituent la plaque d’athérome.
Quels sont les risques liés à une sténose carotidienne ?
Le risque évolutif de la sténose carotidienne est constitué d’une part par la thrombose (occlusion) de la carotide et d’autre part par la formation de caillot sur la sténose qui peut se décoller et partir dans le cerveau, ce que l’on appelle une embolie. La conséquence est l’occlusion d’une artère dans le cerveau qui entrainera des troubles neurologiques ou oculaires.
Quels sont les symptômes liés à une sténose carotidienne ?
Le plus souvent la sténose carotidienne lorsqu’elle est peu importante ne donne aucun symptôme. La sténose carotidienne est alors dite asymptomatique. Si l’accident ischémique transitoire ou l’accident vasculaire cérébral est en rapport avec la sténose carotidienne, on dit que celle-ci est symptomatique. Les symptômes varient en fonction de la région atteinte dans le cerveau.
Quels sont les principaux examens pour explorer une sténose carotidienne ?
L’échographie-döppler est un examen simple et non douloureux qui permet d’évaluer la sévérité d’une sténose carotidienne. Cet examen va permettre de mesurer la sévérité de la sténose en évaluant le pourcentage du rétrécissement de l’artère. Cet élément est très important car il va définir la conduite à tenir vis-à-vis de cette sténose. Si la sténose est supérieure à 60 %, un angio-scanner le plus souvent ou une angio–IRM sera demandé pour avoir une analyse plus précise de la sténose carotidienne. L’angio-scanner ou l’angio-IRM vont préciser le degré de la sténose carotidienne, analyser les autres artères à destinée cérébrale et le parenchyme cérébral pour évaluer les conséquences de cette sténose sur la vascularisation cérébrale.
Quels sont les principaux traitements ?
Quels sont les risques de ces traitements ? Le choix du traitement dépend de deux critères principaux : l’évaluation du degré de sténose en pourcentage, et le caractère symptomatique ou non de la sténose. L’indication du traitement peut aussi dépendre de la morphologie de la plaque d’athérome ainsi que de critères généraux communs à toute intervention chirurgicale (âge, état cardiaque, respiratoire etc…). Le choix du traitement se fera avec le chirurgien vasculaire au cours d’une information éclairée sur les différentes possibilités thérapeutiques.
Traitement médical :
Pour toutes les sténoses carotidiennes, le traitement médical associe le contrôle des facteurs de risque cardiovasculaires et un traitement par antiagrégant plaquettaire (qui fluidifie le sang) et statine (diminue le taux de cholestérol dans le sang). La surveillance est faite par écho-döppler semestriel ou annuel en fonction de la sévérité de la sténose. Si la sténose est modérée, le traitement médical est suffisant associé à une surveillance régulière.
Traitement chirurgical :
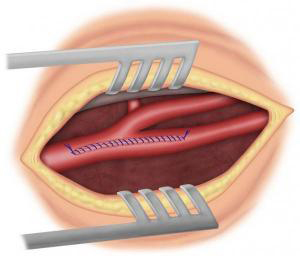
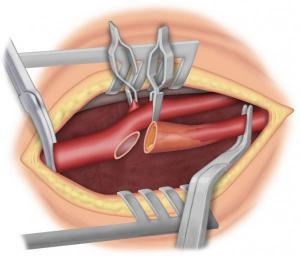
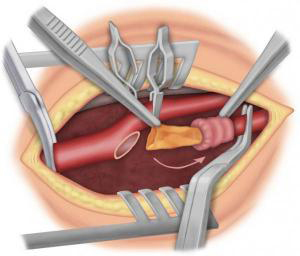
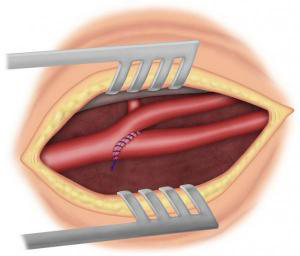
Si la sténose carotidienne est sévère, le traitement de référence est chirurgical avec réalisation d’une endartériectomie carotidienne (ablation de la plaque d’athérome). Cette intervention peut se faire sous anesthésie générale ou locorégionale (anesthésie du cou). Le chirurgien, après avoir fait une incision verticale dans le cou, va ouvrir la carotide pour enlever la plaque d’athérome (Figure 3-4) puis soit refermer directement l’artère (suture directe, éversion) (Figure 5-6) soit suturer un patch (pièce de prothèse spécifique) (Figure 7) pour élargir l’artère. Dans certains cas, il peut être nécessaire de remplacer l’artère par un pontage (Figure 8). La durée de l’intervention est en moyenne de 1h à 2h. Pour protéger le cerveau, différentes techniques sont utilisées pendant l’intervention. La surveillance post opératoire peut se faire dans un service de surveillance continue pendant 24h. La durée de l’hospitalisation varie en fonction des centres, de l’état pré opératoire et des suites post opératoires. Elle est en moyenne de 4 à 6 jours.
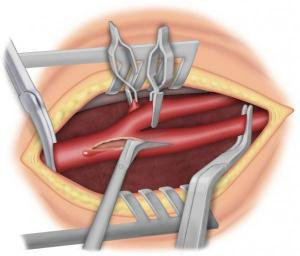
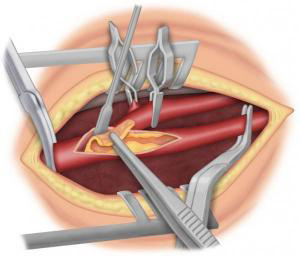
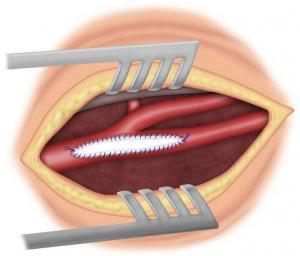
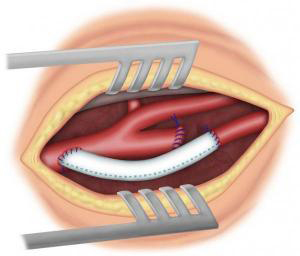
Les complications sont rares et ont beaucoup diminué grâce aux précautions avant et pendant l‘opération. Les plus importantes sont les complications cardiologiques et neurologiques incluant le risque d’accident vasculaire cérébral transitoire ou définitif. Ce taux de complication est évalué à 2% pour les sténoses carotidiennes qui n’ont jamais donné de symptôme (sténoses asymptomatiques) et à 4% pour celles qui en ont déjà donné (sténoses symptomatiques). Les autres complications sont par ordre de fréquence : les hématomes et l’atteinte de nerfs périphériques au cours de l’acte chirurgical. Ces complications peuvent entrainer des difficultés pour parler ou avaler pendant quelques jours. Elles sont rares et le plus souvent disparaissent en quelques jours ou quelques semaines.
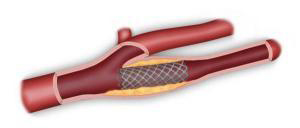
L’angioplastie carotidienne
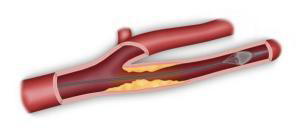
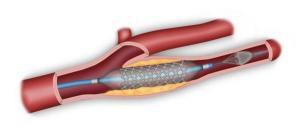
L’angioplastie carotidienne endoluminale (passage par l’intérieur de l’artère) consiste en une ponction de l’artère fémorale dans l’aine, avec introduction d’un ballon de dilatation associé un stent (ressort métallique) (Figure 9). Cette technique, selon les dernières recommandations de la Haute Autorité de Santé (HAS) ne s’applique qu’à certains patients.
Comment doit-on être surveillé après avoir été traité ?
Après une intervention carotidienne il est nécessaire d’avoir un suivi régulier par le chirurgien vasculaire avec un écho-doppler de contrôle. Le traitement médical est poursuivi après l’intervention. Le risque de resténose est très faible mais justifie cette surveillance.
Pour en savoir plus…
Examens complémentaires :
Lorsque la sténose a été découverte à l’écho-doppler, l’examen de choix est l’angio-scanner sans et avec injection d’iode qui permet d’avoir une excellente visualisation de la sténose artérielle, du polygone de Willis (réseau artériel situé à la base du crâne et qui établit des connexions entre les différentes artères destinées au cerveau) et du parenchyme cérébral. Dans certains cas, la sténose n’a pas donné de symptômes cliniques mais peut être responsable d’une souffrance cérébrale silencieuse. L’IRM donne d’excellentes informations sur l’état du parenchyme cérébral mais l’étude des lésions artérielles est moins précise. L’artériographie est rarement pratiquée dans cette indication.
Traitement chirurgical : protection cérébrale
Pour réparer l’artère le chirurgien doit l’ouvrir et par conséquent arrêter la circulation dans le territoire concerné. Le plus souvent l’hémisphère cérébral vascularisé par la carotide opérée est irrigué par la carotide controlatérale et les artères vertébrales via le polygone de Willis qui relie ces différentes artères entre elles à la base du crâne. Plusieurs techniques permettent d’évaluer le bon fonctionnement de cette suppléance : l’anesthésie locorégionale qui permet de s’assurer du bon fonctionnement cérébral pendant l’intervention, la prise de la pression résiduelle après clampage, l’étude du reflux artériel, l’électroencéphalogramme. Dans certains cas ce système de suppléance est déficient et le cerveau peut ne pas supporter cette interruption. Le chirurgien utilise alors un shunt carotidien (tuyau de dérivation) qui permet de maintenir la vascularisation cérébrale pendant le geste chirurgical.
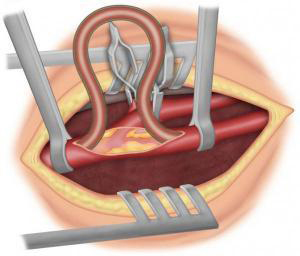
Figure 10 : shunt carotidien
L’angioplastie carotidienne
Cette technique consiste à introduire par voie endovasculaire (ponction fémorale) un cathéter dans la carotide muni d’un filtre qui permet d’éviter les embolies de matériel athéromateux pendant la procédure. On peut alors monter dans la carotide interne un stent (ressort métallique) puis un ballon de dilatation qui permet d’écraser la lésion contre la paroi. Le risque de complication neurologique est plus élevé qu’avec la chirurgie. Cette technique est réservée selon les recommandations de la HAS (www.has.fr) en cas de contre indication chirurgicale ou de conditions médico-chirurgicales à risque ou dans des pathologies complexes ( sténose après irradiation cervicale, resténose après chirurgie).



